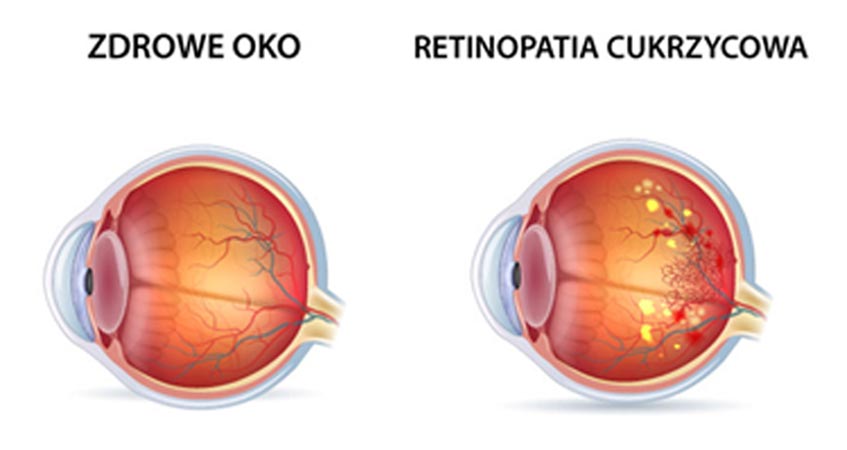
Retinopatia cukrzycowa – nieleczona jest najczęstszą przyczyną ślepot
16 sierpnia 2017 |Retinopatia cukrzycowa dotyka wszystkich chorych na cukrzycę typu pierwszego oraz ok. 60 procent pacjentów z cukrzycą typu drugiego. W sumie ślepotą zagrożonych jest ok. 1,5 miliona osób w Polsce – apelują eksperci z Instytutu Oka. Niestety, większość diabetyków nie zdaje sobie sprawy z zagrożenia, gdyż w początkowej fazie choroba przebiega całkowicie bezobjawowo. Tymczasem, nieleczona retinopatia cukrzycowa jest najczęstszą przyczyną ślepoty wśród osób pomiędzy 20 a 65 rokiem życia.
U chorych na cukrzycę, bardzo często dochodzi do powikłań w różnych narządach organizmu. Jest to związane z występowaniem zaburzeń makro- i mikrokrążenia, które są następstwem wahań zarówno poziomu cukru, jak i odczynu zapalnego w tkankach. Jednym z najgroźniejszych powikłań są zaburzenia w siatkówce oka – tzw. retinopatia cukrzycowa. Wysoki poziom glukozy we krwi, a w konsekwencji uszkodzenia drobnych naczyń krwionośnych w siatkówce, wpływają na pogorszenie ostrości wzroku, a potem mogą doprowadzić do całkowitej utraty widzenia.
Czynniki przyśpieszające rozwój retinopatii cukrzycowej
Wśród czynników przyspieszających rozwój retinopatii cukrzycowej są też hiperglikemia, niedokrwistość oraz ciąża. Na szybki rozwój retinopatii cukrzycowej narażeni są również chorzy, u których cukrzycę rozpoznano w młodości. – Bardzo często pacjenci chorzy na cukrzycę nie odczuwając w początkowej fazie problemów z widzeniem, nie zdają sobie sprawy z postępującej retinopatii cukrzycowej. Tymczasem cukrzycowe zmiany na dnie oka można już stwierdzić po 3 latach od wykrycia cukrzycy u 12% chorych – ostrzega prof. Krystyna Czechowicz-Janicka z Instytutu Oka. – W przypadku chorych na cukrzycę typu I retinopatia, rozwija się wprost proporcjonalnie do przebiegu cukrzycy.
Wystarczy 15 lat jej trwania, by doszło do powikłań w siatkówce oka. Inaczej natomiast sytuacja wygląda u chorych z cukrzycą typu II. Tu retinopatia cukrzycowa rozwija się wcześnie, nawet 7 lat przed ustaleniem rozpoznania. Bez względu na rodzaj cukrzycy, każdy pacjent cierpiący na tę chorobę powinien systematyczne raz w roku przeprowadzać badania kontrolne dna oka, nawet jeśli nie odczuwa problemów z widzeniem.
Chorzy z rozpoznaną retinopatią cukrzycową w zależności od stopnia zaawansowania zmian cukrzycowych w oku, powinni odwiedzać lekarza okulistę częściej, minimum 2 razy w roku, a w przypadku retinopatii zaawansowanej – co 3 miesiące. – Pod kontrolą lekarza okulisty i regularnie (przynajmniej raz w miesiącu) badać swój wzrok powinny być również kobiety w ciąży i połogu chorujące na cukrzycę – podkreśla profesor Czechowicz-Janicka. – Im wcześniej wykryjemy zmiany w siatkówce oka, tym większa jest szansa na ich skuteczne leczenie.
Objawy, które mogą świadczyć o retinopatii cukrzycowej:
- stopniowe pogorszenie widzenia,
- przemijające zaburzenia ostrości widzenia,
- nocne upośledzenia widzenia,
- nagła bezbólowa utrata wzroku,
- mroczki przed oczami.
Diagnostyka i leczenie retinopatii cukrzycowej
Obecnie okuliści mają możliwość korzystania z najnowocześniejszych metod diagnostycznych i terapeutycznych. Poza badaniem dna oka oraz ostrości widzenia, dodatkowymi specjalistycznymi badaniami obrazującymi szczegółowo stan siatkówki w przebiegu retinopatii cukrzycowej, jest optyczna koherencyjna tomografia OCT oraz angiografia fluoresceinowa, pozwalająca na dokładne zlokalizowanie miejsc przecieku chorobowo zmienionych naczyń.
– W Instytucie Oka, wykonujemy optyczną koherencyjną tomografię OCT tylnego odcinka oka na aparacie Spectralis HRA+OCT2. Jest to obecnie najdokładniejszy na świecie sprzęt do tomografii komputerowej oka – mówi prof. Krystyna Czechowicz-Janicka. – Badanie OTC jest bezbolesne i bezkontaktowe. Umożliwia z niezwykłą dokładnością i precyzją zobrazować strukturę oka i ujawnić wszelkie zmiany patologiczne, nawet te niewidoczne dla sprzętu starszej generacji.
Retinopatia cukrzycowa często występuje też w niezwykle niebezpiecznej formie cukrzycowego obrzęku plamki DME (DiabeticMacularEdema), czyli tzw. makulopatii cukrzycowej, która nieleczona lub zbyt późno zdiagnozowana, może doprowadzić do trwałej utraty widzenia. Forma ta rozwija się u ok. 14 – 25 procent chorych na cukrzycę typu II i spowodowana jest obecnością płynu w centralnej części siatkówki, czyli w plamce żółtej.
Cukrzycowy obrzęk plamki wywołany jest obrzękiem centralnej części siatkówki, którego przyczyną jest uszkodzenie okołoplamkowych naczyń krwionośnych i wtórne przenikanie osocza krwi pomiędzy warstwy siatkówki w okolicy plamki żółtej. Pacjent, u którego wystąpił cukrzycowy obrzęk plamki, początkowo może nie zauważać objawów. Zdarza się jednak, że chory doświadcza pogorszenia ostrości widzenia w postaci krzywienia i falowania obrazu, niekiedy też, może pojawić się czarna plama, pozostająca nieruchomo w polu widzenia.

– Zamazany obraz i nieostre widzenie szczegółów, ciemne plamki pojawiające się w polu widzenia, wyblakłe kolory, falujące linie proste, zniekształcone kształty obrazów to objawy, które powinny skłonić pacjenta do jak najszybszego zgłoszenia się do lekarza okulisty. Nieleczony cukrzycowy obrzęk plamki prowadzić może do trwałej utraty wzroku – ostrzega profesor Czechowicz-Janicka.

Leczenie obrzęku plamki w wyniku retinopatii cukrzycowej
Podstawowym celem terapii jest zahamowanie postępu zmian chorobowych w obszarze plamki oraz utrzymanie możliwie najlepszej ostrości widzenia. Wybór metody leczenia uzależniony jest jednak od stopnia zaawansowania makulopatii cukrzycowej.
Aktualnie medycyna dysponuje kilkoma terapiami stosowanymi w cukrzycowym obrzęku plamki. Są to między innymi: terapia preparatami anty-VEGF (zastrzyki dogałkowe), która wykazuje wysoką skuteczność zarówno w zmniejszaniu cukrzycowego obrzęku plamki, jak i poprawie widzenia u chorego; kortykosteroidy podawane w formie wstrzyknięć bądź implantów oraz laseroterapia z wykorzystaniem rewolucyjnego lasera 2RT.
Stosowana wcześniej konwencjonalna fotokoagulacja laserowa, co prawda zmniejszała ryzyko postępu choroby, ale może doprowadzić do nieodwracalnego uszkodzenia zdrowych komórek siatkówki. W praktyce przy stosowaniu konwencjonalnej fotokoagulacji nie uzyskiwało się poprawy ostrości widzenia, a blizny po laseroterapii powodowały powstawanie mroczków w polu widzenia i osłabiały poczucie kontrastu. Pojawienie się lasera 2RT(Retinal Rejuvenation Therapy), o mocy kilkaset razy mniejszej niż konwencjonalnie stosowane lasery koagulujące i o odmiennym mechanizmie terapeutycznym zrewolucjonizowało tę metodę terapii. – W odróżnieniu od konwencjonalnych zabiegów laserowych, Działa wyłącznie pobudzająco na uszkodzone komórki – zaznacza prof. Czechowicz-Janicka. – Cały zabieg stymulacji (immunomodulacji) komórek trwa nie dłużej niż 10 minut, a po jego zakończeniu pacjent może wrócić do domu i prowadzić normalną aktywność – pracować, czytać i oglądać telewizję.